10 preguntas y respuestas para entender el proceso de vacunación en Chile
Las vacunas son probablemente la intervención en salud que más vidas ha salvado en el mundo. Junto con la potabilización del agua y el saneamiento básico, son también parte de las medidas de prevención primaria más importantes para la salud poblacional. Tenerlas disponibles en Chile es alentador, pero al mismo tiempo debemos cautelar su implementación correcta durante una pandemia que en nuestro país y la mayor parte del continente está aún fuera de control.
El Covid-19, enfermedad producida por el virus SARS-Cov-2, se ha expandido desde China a nivel de pandemia desde fines de 2019, causando cerca de 100 millones de casos y más de dos millones de muertes a nivel mundial en poco más de un año. Ante este panorama, y con aportes de millones de dólares de diversos gobiernos, se han desarrollado varios tipos de vacunas. De un total de 94 vacunas que iniciaron su desarrollo, 20 se encuentran hoy en la fase III de evaluación y experimentación. De éstas sólo una se ha desarrollado en América Latina. Cuatro de estos prototipos ya han sido aprobados para su uso poblacional en varios países.
¿Por qué es necesario vacunar?
Son tres las principales razones para vacunar: evitar el contagio, evitar la enfermedad, y lograr la inmunidad de grupo. Para lograr este último objetivo en Chile, se requiere vacunar cerca del 80% de la población, es decir, a unos 13,6 millones de personas. La meta no es fácil, dado que las vacunas disponibles no se han probado todavía en la población infantil, que alcanza alrededor del 16% de la población del país. Si bien se calcula que alrededor del 70 al 80% de las personas debieran vacunarse, esta todavía es una cifra teórica y depende de factores como la eficacia y la duración de la protección dada por las vacunas que usemos, entre otras. Conoceremos más acerca de ello a medida que se logre que millones sean vacunados y que la trazabilidad de casos demuestre el impacto de la vacunación en la circulación viral. En Israel, el país que hasta la fecha ha vacunado más personas en el mundo (25% de su población total), se encuentra también, paradojalmente con un significativo aumento de los contagios. Es por ello que la prevención del contagio seguirá siendo primordial, mientras no logremos grandes coberturas globales de vacunación.
¿En qué consisten las vacunas contra el Covid-19? y ¿Cuáles llegarán a Chile?
Las vacunas se componen de dos elementos básicos: antígenos y adyuvantes. Los antígenos son las moléculas que son reconocidas y generan una respuesta inmune específica. Los adyuvantes son una mezcla de moléculas que potencian la respuesta inmune generada. Tradicionalmente se han utilizado microorganismos (bacterias o virus) atenuados, muertos o inactivados o partes de ellos. Más recientemente, plataformas que usan microorganismos modificados como vectores o vacunas de DNA o RNA, estaban a la espera de poder ser utilizadas masivamente en la población. La eficacia de una vacuna se evalúa en ensayos clínicos de fase III y se observa el porcentaje de la población que es protegida de la enfermedad cuando es vacunada. La respuesta inmune inducida por una vacuna puede ser evaluada a través de la medición de la concentración y tipo de anticuerpos circulantes en la sangre y/o evaluando la presencia de linfocitos de memoria.
Las vacunas contra COVID-19 que se están desarrollando son de cuatro tipos: 1) utilizando el mismo virus, pero el cual se inactiva, 2) usando como vector un adenovirus modificado 3) ácido nucleico (mRNA) que sintetiza la proteína viral S (proteína Spike), y 4) Vacunas de proteína recombinantes que utilizan partes del virus para activar la respuesta inmune. Nuestro país ha comprometido vacunas de cuatro laboratorios, Pfizer, Sinovac, Johnson & Johnson y AstraZeneca.
La vacuna del laboratorio Pfizer ha sido la primera en llegar al país con cerca de 100 mil dosis arribadas en enero. Esta vacuna utiliza la nueva tecnología de mRNA, que requiere condiciones de cadena de frío exigentes, transportándose congelada a -70°C. El Ministerio de Salud ha indicado que esta vacuna está dirigida principalmente a personal de salud (hasta la fecha con foco en personal de UPC) y a grupos de mayor riesgo de enfermedad grave.
La vacuna china Sinovac es del primer tipo, con virus inactivado, tecnología que ha sido usada en varias vacunas previamente y que tiene exigencias de cadena de frío habituales (entre -2°C y -8°C). Se esperan alrededor de 10 millones de dosis de esta vacuna, que será dirigida a la población general, probablemente a partir del segundo trimestre del año 2021. Esta vacuna fue recientemente aprobada para su uso de emergencia por el ISP a partir de los 18 años de edad y aún esperamos que los resultados finales de los ensayos clínicos en fase III sean publicados. Es debate actual si esta vacuna será utilizada en mayores de 60 años.
Las vacunas AstraZeneca y Janssen utilizan vectores adenovirus modificados que transportan a las instrucciones que permiten construir la proteína S, el principal antígeno del virus SARS-Cov-2. Esta tecnología como la de mRNA, aún no ha sido usadas en forma masiva. Las condiciones de cadena de frío son las habituales para ambas vacunas, pero la vacuna Janssen tiene mayor duración (hasta 2 años) si se almacena a -20°C. De estas vacunas, sólo la AstraZeneca ha completado sus estudios en Fase III y se ha aprobado en otros países. La Janssen se encuentra aún en fase III de investigación. El número de dosis de estas vacunas es de 4 millones de dosis para la primera y no se ha hecho público el número de dosis para la segunda.
¿Cómo ha sido el proceso de desarrollo de estas vacunas? ¿Por qué demoraron tan poco tiempo en estar listas y aprobarse?
Efectivamente el desarrollo ha sido rápido. Sin embargo, no se han saltado fases. Las razones que explican esto son variadas. En primer lugar, ya existía información sobre el comportamiento de virus similares (coronavirus SARS-CoV-1 y MERS-CoV) que provocaron epidemias entre los años 2002 y 2012. Se conocía su estructura genética y el papel de las proteínas comunes de los coronavirus, llamadas Spike o proteina “S”, que son proteínas que tiene el virus en su cubierta y que son los principales antígenos que activan al sistema inmunitario. En enero del año 2019 a las pocas semanas de identificarse la enfermedad, investigadores chinos entregaban al mundo la secuencia completa del nuevo virus. Muchos datos (pero no todos) sobre las investigaciones acerca de la infección fueron liberados para que cualquier investigador pudiera tener acceso. Las fases I y II de los estudios se han ido realizando simultáneamente; permitiendo conocer, entre otras cosas, la dosis ideal de la vacuna y su inmunogenicidad así como las reacciones adversas en los voluntarios. Gracias a la gran inversión económica de instituciones públicas y donaciones privadas, las primeras fases de investigación fueron impulsadas con gran fuerza, y muchos prototipos fueron producidos a gran escala. Los ensayos clínicos en Fase III se han estado desarrollando en plena pandemia, lo que facilita la evaluación de la eficacia de las vacunas en prueba. Finalmente, miles de ciudadanos voluntarios han estado dispuestos a participar de los estudios, favoreciendo el proceso.
¿Quiénes no pueden vacunarse?
Niños y embarazadas no serían vacunados, hasta que los estudios publicados o los resultados disponibles contengan información sobre la seguridad en estos grupos poblacionales. Hasta el minuto en Chile serán ocupados varios tipos de vacunas, y las poblaciones que podrán inmunizarse serán aquellas en las cuales la seguridad de estas vacunas ya ha sido probada. Las directrices sobre esto, dependerá de la evidencia disponible, de las autorizaciones que emanen del Instituto de Salud Pública y de las indicaciones del Comité Asesor de Vacunas e Inmunizaciones (CAVEI).
¿Después de cuántos días de colocada la segunda dosis ya se está inmune?
Todas las vacunas mencionadas tienen que aplicarse en dos dosis para lograr la efectividad deseada. Los datos de los que disponemos indican que la inmunidad máxima se adquiere después de 10-14 días de la segunda dosis. La separación entre primera y segunda dosis es diferente para cada vacuna, variando entre dos semanas y dos meses. Puede ocurrir, entonces, que una persona que ha recibido sólo la primera dosis pueda contagiarse y enfermar, y que entendamos que las vacunas previenen la enfermedad infecciosa, pero no son para que no utilice las vacunas
¿Cuánto dura la inmunidad?
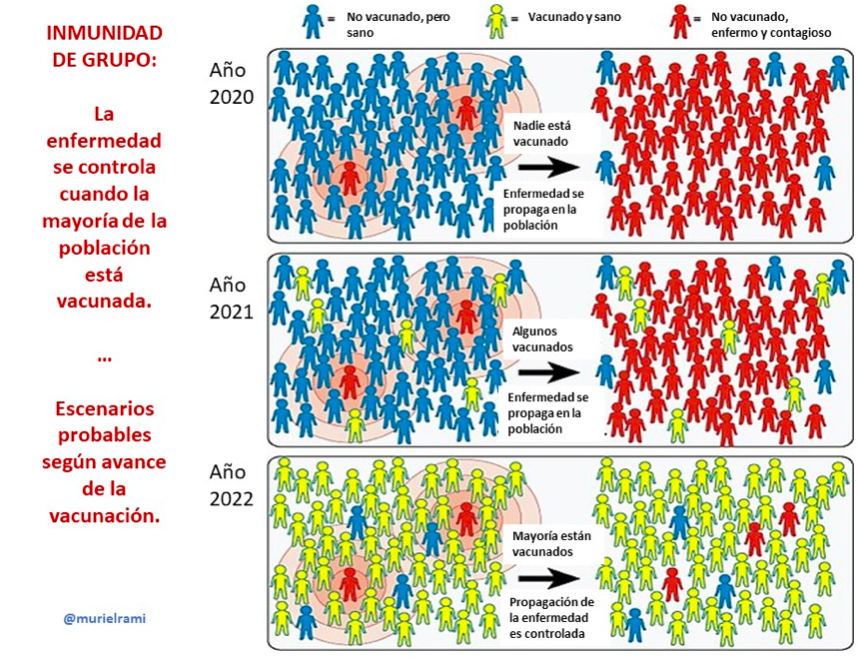
Hasta el momento, las evaluaciones de algunas vacunas han avanzado en medir la duración de la inmunidad protectora hasta los dos meses, siendo muy posible que la protección sea más prolongada que ese tiempo. Hasta ahora sabemos que la inmunidad que genera la enfermedad puede durar 8 meses o más. Hay que comprender que dada la situación de emergencia en que estamos, las vacunas han sido aprobadas mientras seguimos aprendiendo del virus y de las vacunas. Pero no es sólo la inmunidad individual la que permite protegernos. La inmunidad de grupo corresponde a la protección que tiene ante una infección una determinada población, debido a la presencia de un elevado porcentaje de personas inmunes entre sus integrantes. A lo largo del tiempo, eso produce la desaparición del virus en la comunidad o disminuye su presencia. El porcentaje de la población que debe estar protegida para que la inmunidad de grupo sea efectiva fluctúa entre un 60% a un 80%. Cuando inoculamos una vacuna en una población susceptible, esta no provoca una protección homogénea en las personas. Siempre existe un porcentaje de individuos, que por condiciones propias o por las características de la misma vacuna, no queda protegido. Esto se supera porque la inmunidad que se desarrolla en las personas en las que la vacuna funciona, impide la multiplicación del virus, y, por lo tanto, bloquea la diseminación viral en la población. Es por esto, que es importante que nos vacunemos y que la información que se entregue sobre las vacunas sea confiable y oportuna.
¿Sirven las vacunas para las nuevas variantes del virus?
Los datos de los que disponemos indican que hasta el momento, sí. Pero dependerá del grado de mutación que vaya presentando el virus y a qué parte del mismo corresponde dicha mutación, así como también del tipo de vacuna. Las vacunas de mRNA son más fáciles de de adaptar según sea la variante que vaya circulando, porque su plataforma es mucho más versátil. El tema cobra importancia en el momento en que una vacuna no sea efectiva para una nueva variante. En ese caso, lo crucial será el tiempo que demorará en adecuarse una nueva vacuna y en producir las dosis necesarias para llegar a miles de millones de personas.
No todas las variantes necesariamente van a afectar la efectividad de las vacunas, pero en la medida que el contagio continúe fuera de control las vacunas pueden disminuir su efectividad, simplemente porque finalmente la acumulación de mutaciones afectará sensiblemente las zonas de reconocimiento inmune. Los gobiernos pueden utilizar la narrativa de las variantes y mutaciones como parte una política que les permita exculparse de las responsabilidades por medidas de prevención fracasadas. Las explicaciones biológicas ofrecen a las autoridades a simplificar y minimizar las reacciones de molestia de la ciudadanía frente al impacto del virus en todas las esferas de la vida. La biopolítica es parte de lo que emerge durante estas crisis y el público debe informarse con cuidado respecto a las alarmas que producen estas variantes.
Los efectos adversos ¿son más complejos para unos que para otros?
Sí, y depende del tipo de vacuna a la cual nos referimos. Debemos recordar que hay varios tipos de vacunas que serán utilizadas en nuestro país. Los efectos secundarios se presentan en menos del 1% de las personas. Los más comunes son enrojecimiento e hinchazón en la zona de inyección. Dolor de cabeza, salpullidos y picazón en el cuerpo, fiebre, dolores musculares. Para la vacuna de Pfeizer se ha descrito efectos más severos en personas con historia de reacciones alérgicas graves. En las otras, los efectos más severos reportados han sido muy poco frecuentes e incluyen manifestaciones neurológicas transitorias
Después de vacunados, ¿podemos dejar de usar mascarilla?
De ninguna manera. Debemos seguir usando mascarilla y tomando las medidas de prevención igual que si no estuviéramos vacunados. Destacamos aquí la importancia de la ventilación y la no permanencia en espacios cerrados para impedir el contagio por vía aérea. La prevención continúa siendo una necesidad imperiosa. Primero, porque los datos con los que contamos hasta ahora indican que las vacunas previenen la enfermedad y/o la enfermedad severa, pero no sabemos si previenen el contagio. Una persona vacunada puede contagiarse y contagiar a otras. Segundo, porque va a tomar muchos meses, más de un año, poder vacunar a toda la población suficiente para generar inmunidad de grupo. Con ello, el virus seguirá circulando, aún teniendo vacuna.
¿Cuándo estaremos todos vacunados?
El avance del proceso de vacunación dependerá de la cantidad de vacunas que vayan llegando. Hay que considerar que, si bien Chile se ha comprometido más de 15 millones de dosis, su llegada dependerá de la cantidad de dosis que los laboratorios vayan entregando. Somos un país pequeño, de 17 millones de habitantes, que compite con la demanda de países desarrolladores, más grandes y poderosos, en un momento en que en Europa y las Américas el número de casos es muy alto. Hace algunos días la Organización Mundial de la Salud alertó sobre la alarmante desigualdad que está teniendo la distribución de las vacunas contra Covid-19 en el mundo. Esta realidad hace que debamos plantearnos cómo enfrentaremos este y otros temas en el futuro, a propósito del modelo de desarrollo de ciencia, tecnología e innovación del país y la discusión constitucional.
Creemos que la comunicación a la población sobre el proceso de vacunación que se inicia tiene que ser muy clara, concreta y transparente. Informar claramente sobre los procesos y datos de las vacunas, lo que pueden hacer y lo que no. Coordinar y entregar los apoyos necesarios a la Atención Primaria de Salud que estará muy tensionada por el proceso en medio de una situación sanitaria muy compleja en el país. Y saber que mientras no alcancemos las coberturas de vacunación adecuada las medidas de distanciamiento físico deberán mantenerse y que cortar la cadena de contagio sigue siendo la medida fundamental.
*Muriel Ramírez, epidemióloga Facultad de Medicina Universidad Católica del Norte
*Mercedes López, inmunóloga Instituto de Ciencias Biomedicas Universidad de Chile
*Gonzalo Bacigalupe, salubrista Escuela de Educacion y Desarrollo Humano, Universidad de Massachusetts Boston y CreaSur de la UdeC










Comenta
Por favor, inicia sesión en La Tercera para acceder a los comentarios.