 Por Nicolás Violani
Por Nicolás ViolaniQué es el delirium por covid-19 y cómo la familia es fundamental para curarlo
Uno de cada cuatro pacientes críticos por coronavirus sufren de trastornos cognitivos como confusión, desorientación y alucinaciones, los que muchas veces complican la recuperación. Neurólogos explican por qué sucede y cómo apoyar a quienes los padecen.
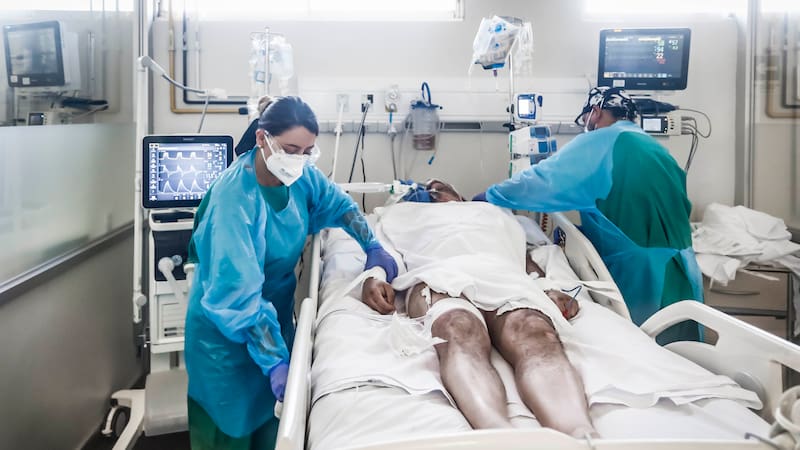
“La covid-19 no es sólo un fenómeno pulmonar: también puede afectar a nivel mental”, suelen decir los especialistas en salud. Prueba de ello es que algunos pacientes presentan no sólo problemas en su memoria, sino que también se manifiestan confundidos, desorientados, además de agitados y con otros trastornos cognitivos que pueden variar en su gravedad y consecuencias.
En el caso del padre de Fernanda, quien estuvo más de 100 días internado en un hospital capitalino por coronavirus. En su caso, los trastornos se manifestaron como alucinaciones, las que lo hacían estar seguro de que toda su familia había fallecido en un accidente de tránsito. Algo similar a lo que vivió el suegro de Arturo, quien aún permanece hospitalizado, ahora despierto luego de dos semanas de sedación completa. “Aún no vuelve del todo, no sabe muy bien lo que le pasó, dónde está. Pensaba que sus hijas habían muerto en un avión, y a veces dice que lo van a visitar personas que murieron hace rato”, cuenta el yerno.
Se trata del delirium —que no es igual al delirio—, un síndrome agudo pero reversible, que genera confusión, desorientación e incluso alucinaciones y cuadros psicóticos. Los pacientes que lo sufren “comienzan a confabular muchas cosas: como que se quedaron solos en el mundo o a pensar que los tienen secuestrados”, explica Álvaro Romero, neurólogo de la Clínica Indisa. “Muchos, cuando ya están en casa, se vuelven a sentir hospitalizados y reviven todos los procesos anteriores de la intubación, de las noches, o del tiempo que estuvieron en cuidados críticos”.
Víctor Navia, especialista en neurología de la Clínica Alemana, afirma que “el delirium se ve aproximadamente en un 25 a 33% de los pacientes hospitalizados y hasta en un 65% de los que se encuentran en UCI”. Cifra que es refrendada por estudios internacionales, como los publicados en la Jama Network y el The New England Journal of Medicine. Pero no sólo quienes permanecen internados son susceptibles a sufrir este tipo de trastornos: también quienes “pasan por urgencia y luego son derivados a sus casas”, como dice Romero. Aunque estos casos son ostensiblemente más bajos: llegan al 3 o 4%.
“Muchos pacientes que están en casa no necesariamente están confundidos o alucinando, pero dicen que se sienten más lentos en su proceso de pensamiento”. Esto, apunta el especialista de la Indisa, “es parte de la inflamación cerebral propia de la covid-19”, y que tiene su punto peak entre los días 17 y 45 de la enfermedad. Es en ese período en el que es más probable que se den síntomas a nivel cognitivo.
Por qué ocurre
Si bien no es un fenómeno exclusivo de la covid-19, pues se da en procesos de otras enfermedades de gravedad —como el cáncer— o de intervenciones quirúrgicas —como una cirugía de cadera, en el caso de los adultos mayores—, el delirium ha tomado mayor resonancia durante la pandemia, toda vez que los servicios de urgencia se encontraron ocupados principalmente por pacientes afectados por el virus.
De hecho, la Organización Panamericana de Salud asegura que el síndrome es habitual en este tipo de casos, tomando en cuenta los antecedentes que arrojó la expansión del síndrome agudo respiratorio severo (SARS) en Asia, durante el 2003.
“Hay casos en que están tan confundidos y desorientados que ni siquiera saben qué les pasó”, comenta Álvaro Romero. “Tampoco recuerdan que están hospitalizados, o que tuvieron o tienen covid. Muchos de los que pasan por cuidados críticos sienten que van a morir, aunque no hemos podido corroborar si es una sensación real. Pero en la medida en que más se pierden, que tienen menos consciencia de las cosas, la posibilidad de recuperación va a ser menor o más lenta”.
Hay múltiples factores que pueden llevar a un paciente a sufrir este síndrome, los que en el estudio de la medicina se dividen en predisponentes y precipitantes. Los primeros son los antecedentes que podrían favorecer el agravamiento de una enfermedad, además de la aparición de trastornos como el delirium: la edad, el estado intelectual previo a la hospitalización, el historial de alteraciones cognitivas y también funcionales —como discapacidad auditiva o visual—, si posee alguna comorbilidad o enfermedad basal, si ha sufrido algún accidente cerebrovascular o una depresión, si ha abusado de alcohol y/o drogas, etc.
Los precipitantes, por su lado, son los factores que se dan durante la internación y que, casi como un efecto secundario de los cuidados que recibe al hospitalizarse, podrían propiciar el delirium. “Pueden tener que ver con distintos aspectos, como los fármacos que se usan durante la hospitalización. En el caso de la covid-19, ocupamos corticoides en altas dosis y también, para mantener al paciente acoplado al ventilador mecánico, sedantes como opioides o benzodiazepina por muchos días. Estos generan un bloqueo cerebro-muscular, por lo que los pacientes quedan desconectados de su entorno”, explica Víctor Navia.

El reposo prolongado puede ser también un factor precipitante para el delirium. De hecho, los indicadores señalan que mientras más tiempo permanece un paciente internado hay más probabilidades de que sufra trastornos cognitivos. En este contexto, la movilidad de la persona es un aspecto relevante. “Por eso son importantes los cambios de posición, la movilización pasiva, que es lo que hacen los kinesiólogos y los equipos de enfermería”, dice Navia.
Los pacientes internados en unidades críticas, además, suelen estar conectados a diferentes suministros vía catéter, lo que puede ser bastante “invasivo” y servir también de factor precipitante, al igual que las alteraciones en el metabolismo producto de los cambios nutricionales. Otros factores que inciden son los cuadros infecciosos, como una sepsis severa, o los procedimientos quirúrgicos, en caso de que el paciente lo requiera por una complicación cardíaca o pulmonar, por ejemplo.
La falta de estimulación cognitiva es otro punto relevante y que tiene su mayor expresión en la ausencia de interacción social, no sólo por la pérdida del contacto con el entorno más cercano sino también por las dificultades que tienen los pacientes para relacionarse con el equipo médico y de enfermería que los cuida. “En general, los pacientes no están en contacto directo. Hay más barreras, porque, en el contexto del coronavirus, el personal de salud tiene que tomar medidas de protección personal”, explica el neurólogo de la Clínica Alemana.
Los riesgos
Los especialistas aclaran que nadie muere de delirium. Álvaro Romero agrega que “tampoco hemos visto casos de agresiones contra terceros ni autoagresiones”. Sin embargo, los efectos cognitivos, como problemas en la memoria, en la capacidad de concentración, incluso en el lenguaje o funciones motoras, se pueden extender por un tiempo indeterminado. “Hay pacientes de junio o julio de 2020 que aún tienen trastornos cognitivos y no han podido iniciar una rehabilitación, aún cuando tienen todos sus tratamientos al día”, ejemplifica el neurólogo.
La mayoría de los casos tiende a la recuperación en plazos más acotados, “en la medida en que se recuperan de las causas que lo originaron”, dice la neuróloga de la Red de Salud UC Christus. La especialista, eso sí, advierte que el síndrome aumenta la comorbilidad de los pacientes, y Víctor Navia agrega que quienes sufren delirium tienen mayor probabilidad de quedar con algún grado de dependencia que requiera su institucionalización. Esto, dice, porque “tienen peor recuperación funcional y cognitiva”.
Los estudios señalan que el delirium, además, aumenta el riesgo de mortalidad intrahospitalaria hasta diez veces, incluso a dos años de haber sufrido la enfermedad que originó su internación, así como también incrementan entre tres y cinco veces las posibilidades de tener complicaciones durante la hospitalización y prolongar la estadía del paciente.
En las personas que sufren una enfermedad basal con algún grado de deterioro cognitivo leve, el delirium “puede generar un aceleramiento importante en el deterioro funcional y cognitivo, llegando a un cuadro demencial”, dice Navia.
Álvaro Romero, a su vez, explica que entre los pacientes que han sufrido delirium “hemos visto muchos cuadros de depresión, que luego necesitan de tratamiento psiquiátrico”. Esto tendría como consecuencia la ralentización de su proceso de recuperación, “no sólo mental, sino que muchas veces física”, según el neurólogo.
Los especialistas afirman que la ciudadanía, en general, cree que este tipo de complicaciones se da sólo entre la población de adultos mayores. Sin embargo, aclaran que en el último tiempo los casos críticos están afectando principalmente a pacientes más jóvenes, con un promedio de edad que va entre los 40 y 60 años. “Es importante ese mensaje: no por ser jóvenes salen caminando de una UCI. En general, se van con hartas secuelas y requieren apoyo para ir mejorando de forma progresiva sus funciones cardíacas, pulmonares y motoras”, asegura Víctor Navia.
La recuperación clínica
Las complicaciones que puede generar el delirium en los pacientes de covid-19 lleva a que su recuperación dependa de un trabajo multidisciplinario. “Además de lo pulmonar, van a necesitar tratamiento neurológico; muchas veces requieren medicaciones, kinesiología, fonoaudiología. Incluso, en algunos casos, los menos frecuentes, se necesitan evaluaciones psiquiátricas, más que todo por la depresión”, explica Álvaro Romero.
También se precisa de una rehabilitación cognitiva, en la que se trabajan ejercicios tan sencillos como dibujar o unir puntos, y también tareas más complejas, como completar frases, comprensión de lectura y trabajos que exigen a la memoria.
Cómo puede ayudar la familia
Fernanda cuenta que, durante la hospitalización de su padre, y una vez que éste comenzó a despertar de la sedación completa —imprescindible para mantenerlo conectado al ventilador mecánico—, hacían videollamadas diarias en la que participaban las hijas, los nietos y su esposa.
“Al principio era con ayuda de las enfermeras, pero después, cuando él estaba mejor, nos llamaba por su cuenta. Ahí le contábamos todo lo que estaba pasando, como los resultados de las primarias presidenciales, o que Argentina salió campeón de la Copa América. Él se entretenía con eso, porque se sentía súper solo en el hospital”.
El neurólogo Álvaro Romero asegura que las familias y el entorno cercano de los pacientes no son solo la mano derecha de los médicos, “también la izquierda y el punto más importante de su rehabilitación”. Esto se puede ver, “por ejemplo, en pacientes que viven solos. Es menos probable que se rehabiliten, o su proceso es mucho más lento que los que tienen mejor apoyo de su red familiar”.
“Cuando hablamos de apoyo familiar lo hacemos respecto a aspectos básicos que van desde vestirlos o asearlos hasta que todos los días les recuerden en qué fecha estamos, que continúen los programas de ejercicios en casa y que los hagan caminar y moverse, ojalá fuera de la casa en la silla de ruedas, aunque sea cinco minutos”, sostiene el especialista de la Clínica Alemana.
Según él, es fundamental que los pacientes estén en contacto con otros estímulos visuales y auditivos, más allá de las cuatro paredes del hogar. En esta línea, asoma como clave que durante su recuperación vean la luz del día y, en las noches, se favorezca un ambiente que les permita un buen descanso.
“La familia puede ayudar al paciente a volver a su hábitat lo más tranquilo posible”, afirma Lorena Araneda, “que se sienta acogido y sin estrés ambiental. En el fondo, adecuar el entorno a él, con buena iluminación, no con muchas visitas y evitando el exceso de ruido. Que el paciente vea en su entorno los objetos que son de su propiedad, como su cama, su cómoda, su televisor”.
En casa, de todas maneras, se les debe incluir no sólo en las conversaciones y discusiones familiares, sino también en las tareas propias del hogar, como hacer el aseo o cocinar. En ese sentido, es importante que si el paciente utiliza elementos como anteojos o audífonos, cuente con ellos en todo momento. “Hay que favorecer de forma progresiva que vuelva a sus hábitos de la vida diaria. Eso va a estimular sus funciones cognitiva y disminuyendo el impacto de esto a largo plazo”, indica Víctor Navia.
El neurólogo también apunta a la alimentación. “Hay que llevar un control estricto en lo que respecta a parámetros nutricionales: hidratarlo, evitar que tenga estitiquez; es decir, favorecer las deposiciones”, indica. Además hay que poner atención a posibles cuadros infecciosos que se pudieran presentar y que son capaces de favorecer el delirium.
El tiempo de recuperación de cada paciente es relativo: puede durar perfectamente seis meses o incluso dos años. “Va a depender de la reserva cognitiva, o sea, de la capacidad mental que tenga y el impacto a nivel de secuelas que deje todo este proceso”, advierte el neurólogo de la Clínica Alemana.
Algo de ayuda podría ser el proyecto legislativo que se busca impulsar en el Congreso, y que tiene por objeto garantizar una canasta de prestaciones para el tratamiento de los pacientes con secuelas producto del covid-19.
COMENTARIOS
Para comentar este artículo debes ser suscriptor.
Lo Último
Lo más leído
1.
2.
3.
4.


















